


Absolwent Wydziału Lekarskiego Akademii Medycznej (aktualnie Uniwersytet Medyczny) im. Piastów Śląskich we Wrocławiu.
Pracuje w Oddziale Chirurgii Dziecięcej w Mazowieckim Szpitalu Specjalistycznym w Radomiu.
W 2007r. uzyskał tytuł doktora nauk medycznych na podstawie rozprawy doktorskiej: ,,Ocena odległych wyników leczenia chirurgicznego obrażeń śledziony u dzieci”
Odbył liczne szkolenia w ośrodkach naukowych m.in. w Oddziale Leczenia Oparzeń w Siemianowicach Śląskich, w Klinice Chirurgii Plastycznej CMPK w Warszawie, w Klinice Chirurgii Dziecięcej Instytutu Matki i Dziecka w Warszawie, indywidualne szkolenie w zakresie chirurgii plastycznej w Szpitalu Chirurgii Plastycznej w Polanicy Zdrój.
Stale podnosi swoje kwalifikacje zawodowe uczestnicząc w licznych kursach, konferencjach naukowych z zakresu chirurgii. Ukończył m.in. kursy w zakresie technik leczenia chorób żył metodą obliteracji, wewnątrznaczyniowego laserowego zamykania niewydolnych żył – EVLT, diagnostyki dopplerowskiej naczyń krwionośnych.
Od 1996 r. prowadzi Specjalistyczną Praktykę Lekarską, której jest założycielem.
Członek, założyciel Polskiego Towarzystwa Leczenia Ran


Suchość skóry związana jest z niską zawartością wody w skórze oraz nieprawidłową ilością substancji lipidowych stanowiących barierę ochronną skóry.
Może obejmować całą skórę lub jest ograniczona do określonego jej obszaru – twarzy, szyi, dekoltu czy dłoni.

Proponujemy szereg skutecznych zabiegów w celu poprawy elastyczności skóry:

Nadpotliwość – nadmierne wydzielanie potu występujące u ok. 2-3% populacji, częściej u mężczyzn niż kobiet.
Utrudnia życie, stanowi duży problem estetyczny, często uniemożliwia pracę.
Najczęściej dotyczy dłoni, stóp, pach, gdzie najliczniej umiejscowione są gruczoły potowe. U części osób ma charakter uogólniony – dotyczący całego ciała. Zwykle towarzyszy chorobom (np. infekcjom, cukrzycy czy nadczynności tarczycy) i ustępuje wraz z wyleczeniem choroby podstawowej.

Zabiegi wykonuje się co 2-4 tygodnie w zależności od użytego preparatu leczniczego przez okres 4-6 miesięcy.
Utrata włosów powyżej fizjologicznej ilości (60-100 na dobę).
Na skórze mogą być obecne różnego rodzaju zmiany skórne.
Brodawka zwykła - twarde grudki skórne, o nierównej hiperkeratycznej powierzchni, w kolorze skóry lub nieco ciemniejszym zabarwieniu, niebolesne, o dowolnej lokalizacji. Charakteryzują się autozakażeniem - powstawaniem nowych wykwitów w sąsiedztwie wykwitu pierwotnego oraz wykazują tendencję do samoistnej regresji.
Brodawki płaskie- drobne płasko-wyniosłe grudki, o gładkiej powierzchni, w kolorze ciała, wielkości kilku milimetrów, zwykle liczne i niebolesne. Zlokalizowane najczęściej w obrębie twarzy i kończyn górnych.
Brodawki łojotokowe - płasko-wyniosłe grudki, dobrze odgraniczone od otoczenia, tworzące brodawkowate, hiperkeratyczne brunatne twory, o wielkości nawet do 3 cm. Lokalizują się na twarzy, tułowiu, kończynach.
Włókniaki miękkie - zmiany o charakterze guzków, workowato zwisających, o zabarwieniu skóry lub nieco ciemniejsze, lokalizujące się najczęściej w okolicy szyi czy karku.
Włókniaki twarde - zwykle pojedyncze zmiany zlokalizowane w skórze o prawidłowej barwie. Są odczynem włóknistym występującym niezależnie od wieku.
Tłuszczak - guz przesuwalny względem podłoża, miękki, o nieregularnej spoistości, różnych rozmiarów, nie powodujący dolegliwości, o dowolnej lokalizacji.
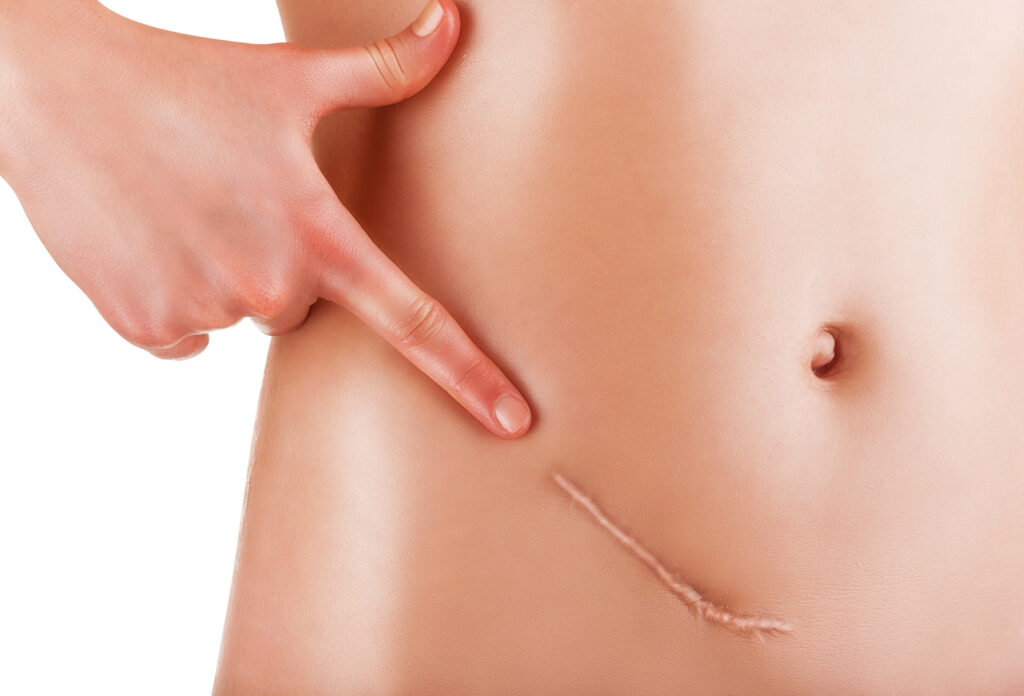
Bliznowiec - zgrubiałe, zaczerwienione narośle skórne, o nieregularnym kształcie, powstałe poprzez nadmierną produkcję kolagenu przez fibroblasty w trakcie gojenia rany - pooperacyjnej, pooparzeniowej i po przebytym stanie zapalnym. Najczęściej tworzy się na klatce piersiowej, ramionach i plecach.
Znamiona barwnikowe Każda zmiana skórna wymaga właściwego zdiagnozowania przed podjęciem decyzji o wyborze leczenia.
Cienie pod oczami dają wygląd „smutnych i zmęczonych oczu”. Twarz wygląda o kilka lat starzej. Dobre efekty w likwidacji problemów okolicy oczu dają proponowane zabiegi.

Trądzik pospolity – choroba skóry wieku młodzieńczego, coraz częściej ludzi dorosłych. Gruczoły łojowe skóry wykazują nasiloną aktywność, wydzielają duże ilości sebum. Towarzyszy temu nadmierne rogowacenie ich ujść, co prowadzi do zastoju wydzieliny i tworzenia zaskórników. Skóra staje się idealnym miejscem do namnażania bakterii beztlenowych Propionibacterium Acnes i rozwoju zmian zapalnych.
Mikroskopijna wiązka laserowa ,,dziurkuje” blizny setką mikrokraterów, pozostawiając między nimi siatkę nieuszkodzonej powierzchni. Każdy obszar poddany działaniu wiązki laserowej otoczony jest warstwą odwracalnie przegrzanego kolagenu, co zapoczątkowuje szybką przebudowę blizny.
Efekty widoczne są po 3-4 zabiegach wykonanych co 4 tygodnie.
Blizna jest tkanką łączną włóknistą zastępującą naturalne utkanie skóry i tkanki podskórnej w procesie gojenia rany. Jest mniej elastyczna i gładsza od zdrowej skóry.
Cellulit – lipodystrofia, choroba polegająca na nieprawidłowym rozmieszczeniu tkanki tłuszczowej z towarzyszącymi obrzękowo – włóknistymi zmianami tkanki podskórnej.
Objawem cellulitu jest nierówna, pofałdowana powierzchnia skóry, dostrzegalna jako ,,pomarańczowa skórka”.
W zaawansowanym stadium choroby widoczne są guzki i zgrubienia, niekiedy bolesne przy dotyku.
Zmiany lokalizują się najczęściej na udach, pośladkach, biodrach oraz ramionach.

Lokalne nagromadzenie tkanki tłuszczowej wiąże się z nadwagą lub otyłością. Stanowi nie tylko defekt estetyczny, ale często może być wynikiem problemów zdrowotnych. Lokalny nadmiar tkanki tłuszczowej może być nie tylko efektem niewłaściwej diety i stylu życia, ale mieć podłoże genetyczne lub wynikać z zaburzeń hormonalnych.
U mężczyzn nadmiar tkanki tłuszczowej najczęściej lokalizuje się w obrębie brzucha, u kobiet dotyczy pośladków, ud czy bioder.
Płaski i pięknie wymodelowany brzuch jest marzeniem niejednej osoby. Pomimo diety i ćwiczeń nie można pozbyć się niechcianej tkanki tłuszczowej w niektórych miejscach ciała. Jeszcze do niedawna jedynym rozwiązaniem była chirurgiczna redukcja objętości tłuszczu, tzw. liposukcja, bardzo skuteczna, ale inwazyjna, która wyłącza pacjenta z życia codziennego. Obecnie alternatywą liposukcji jest technika iniekcyjna – intralipoterapia przy użyciu preparatu – Aqulayx.
Aqualyx to dziś jedyny zarejestrowany preparat do zabiegów iniekcyjnego usuwania tkanki tłuszczowej, a technika intralipoterapii została uznana za najbezpieczniejszą technikę w redukcji tkanki tłuszczowej.
Składniki preparatu Aqualyx powodują lokalne rozpuszczenie tłuszczu, przez proces kontrolowanego uszkodzenia komórek tłuszczowych, zwany adipocytolizą. Uszkodzone komórki tłuszczowe transportowane są do wątroby, a następnie usunięte z organizmu przez nerki. Proces ten przyspiesza codzienny masaż limfatyczny okolicy poddanej zabiegowi.
Zabieg intralipoterapii wykonywany jest po dokładnym zaplanowaniu i oznaczeniu obszaru z nadmiarem tkanki tłuszczowej, którą chcemy usunąć. Zabieg polega na podaniu preparatu bezpośrednio do tkanki tłuszczowej przy użyciu przeznaczonych do zabiegu specjalnych igieł. Wykonuje się zwykle 2-3 ukłucia. Dzięki zawartym w preparacie składnikom działającym przeciwbólowo zabieg jest praktycznie niebolesny i nie wymaga dodatkowego znieczulenia miejscowego. W miejscu podania preparatu może wystąpić niewielkie obrzmienie i zaczerwienienie, miejscowe zasinienie i niewielka tkliwość, które ustępują samoistnie. Zabieg trwa do 30 minut.
Efekty zabiegu widoczne są już po tygodniu od jego wykonania. Dochodzi do utraty tkanki tłuszczowej oraz poprawy mikrokrążenia i metabolizmu okolicy poddanej zabiegowi, czego efektem jest zwiększone regeneracja i lepsze odżywienie skóry oraz pozostałej tkanki podskórnej.
Najlepsze efekty osiągane są po wykonaniu 2-3 zabiegów w odstępie 3-4 tygodni, jednak ilość i zakres zabiegów zależne są od stanu wyjściowego i stopnia nadmiaru tkanki tłuszczowej.
Zabieg z użyciem preparatu Aqualyx można wykonać w wielu okolicach ciała,
w których występuje nadmiar tkanki tłuszczowej. Należą do nich:
Zabieg laserowego usuwania żylaków jest nowoczesną i małoinwazyjną metodą leczenia żylaków kończyn dolnych. Polega na zamknięciu chorej żyły za pomocą wiązki światła laserowego o długości 1470nm. Energia dostarczana jest do naczynia za pomocą umieszczonego w żyle światłowodu o niewielkiej średnicy. W efekcie działania ciepła emitowanego na końcu światłowodu, które oddziałuje na ścianę chorej żyły, dochodzi do kontrolowanego jej obkurczenia, następnie zamknięcia, powolnego zwłókniania i zaniku.
W wyniku leczenia dochodzi do zmniejszenia zastoju krwi w kończynach dolnych, istotnego zmniejszenia, a często całkowitego ustąpienia dolegliwości bólowych i obrzęków kończyn dolnych oraz zaniku żylaków.
Laserowe leczenie żylaków jest aktualnie najczęściej wykonywanym zabiegiem w terapii przewlekłej niewydolności żylnej i stanowi standard postępowania w tej chorobie. Z uwagi na skuteczność i bezpieczeństwo leczenie żylaków laserem istotnie ogranicza liczbę chorych, u których usuwanie żylaków wykonuje się tradycyjną metodą chirurgiczną.
Duże żylaki, u osób z niewydolnością żyły odpiszczelowej lub odstrzałkowej oraz niewydolnością bocznic żylnych od nich odchodzących.
Niewydolne perforatory np. u chorych z przewlekłymi owrzodzeniami żylnymi goleni.
Żylaki nawrotowe powstałe po wcześniejszym ich chirurgicznym wycięciu, a także po wcześniejszym zapaleniu lub zakrzepicy żylnej.
Decyzja o wyborze właściwej metody leczenia i wyznaczenie odpowiedniego schematu postępowania terapeutycznego – jedno lub kilkuetapowego podejmowana jest każdorazowo na podstawie dokładnego wywiadu i przeprowadzonego badania USG doppler żył kończyn dolnych.
Badanie ma na celu określenie stopnia niewydolności układu żylnego oraz zobrazowanie żył odpowiedzialnych za tworzenie żylaków.
U pacjentów z niewydolnością żył pniowych (żyły odpiszczelowej lub odstrzałkowej), u których nie występują znacznej wielkości żylaki, zwykle wystarczający jest pojedynczy zabieg wewnątrzżylny (np. termoablacja laserowa).
Pacjenci z dużymi i krętymi żylakami zwykle wymagają zastosowania dodatkowych technik leczenia – skleroterapii (podawania specjalnego leku zamykającego żylaki), zamykania żylaków metodą pary wodnej (SVS) lub radioablacji (RFA) czy miniflebektomii, czyli chirurgicznego usunięcia żylaków w sposób minimalnie inwazyjny z drobnych nacięć skórnych.
Leczenie uzupełniające wykonywane jest jednoczasowo z zabiegiem zamykania zasadniczej żyły lub na kolejnych wizytach kontrolnych. Łączenie różnych metod leczenia w tzw. ,,postępowaniu hybrydowym’’ i tym samym zindywidualizowana strategia leczenia ma na celu zwiększenie skuteczności leczenia, co umożliwia uzyskanie pożądanego efektu medycznego i estetycznego po zabiegu.
Zgodnie z aktualnymi standardami leczenia żylaków kończyn dolnych preferuje się metody i techniki minimalnie inwazyjne, które przy niewielkim obciążeniu dla pacjenta w sposób skuteczny i bezpieczny doprowadzają do wyleczenia kończyny. Leczenie żylaków przeprowadzane jest zwykle w trzech etapach:
W strategii przeciwdziałania rozwoju przewlekłej niewydolności żylnej, poza właściwą diagnostyką i leczeniem jest właściwa profilaktyka nawrotów żylaków, która prowadzona jest w okresie pooperacyjnym.
Zabieg leczenia żylaków parą wodną (SVS, Steam vein sclerosis) polega na zamknięciu żylaków za pomocą ciepła uwalnianego z przegrzanej pary wodnej o temperaturze ok. 110 stopni Celsjusza. Energia cieplna dostarczona jest do naczynia za pomocą cienkich cewników wprowadzonych do nieprawidłowych żył przez drobne nakłucia. Para wodna oddziałuje na wewnętrzną ścianę żyły, doprowadza do jej zamknięcia, zwłókniania i ostatecznie zaniku żyły, bez konieczności jej chirurgicznego usunięcia. Leczenie żylaków parą wodną nie wymaga nacięć skóry i nie pozostawia blizn. Umożliwia uzyskanie pożądanych efektów terapeutycznych i estetycznych w krótkim czasie, na co wpływa niewielka inwazyjność zabiegu.
Zabieg z użyciem pary wodnej znajduje zastosowanie w leczeniu każdego rodzaju żylaków, w tym zwłaszcza żylaków znacznych rozmiarów (>20mm) i o krętym przebiegu, co nie zawsze jest możliwe przy użyciu innych metod wewnątrzżylnej ablacji termicznej (laserowej lub falą radiową). Dzięki zmniejszeniu ilość energii cieplnej dostarczanej do nieprawidłowej żyły w porównaniu do innych metod termicznych para wodna umożliwia skuteczne i bezpieczne zamykanie zarówno żył położonych powierzchownie, bezpośrednio pod skórą oraz głęboko położonych perforatorów żylnych. Para wodna umożliwia zamykanie żylaków nawrotowych o krętym przebiegu powstałych po operacjach chirurgicznych, a także będących wynikiem zakrzepic żylnych lub nawracających stanów zapalnych.
Zabieg leczenia żylaków parą wodną przeprowadzany jest w warunkach sali operacyjnej. Zabieg poprzedza dokładne oznaczenie żylaków kończyn dolnych w trakcie badania USG i zaznaczenie ich na skórze tzw. mapping żylaków. W trakcie zabiegu do nieprawidłowych żył zakładane są wenflony, przez które wprowadza się cienkie cewniki zakończone mikrootworami, które umożliwiają wprowadzenie do żyły tzw. przegrzanej pary wodnej wpuszczanej do naczynia pod zwiększonym ciśnieniem w niewielkich impulsach/dawkach. Bezpośrednio przed podaniem pary wodnej okolicę żylaka znieczula się miejscowo, co ma na celu bezbolesne przeprowadzenie zabiegu, umożliwia ochronę tkanek sąsiadujących z żylakiem przed możliwym termicznym uszkodzeniem i dodatkowo obkurcza żylaka, co zmniejsza jego średnicę i tym samym zwiększa skuteczność oddziaływania dostarczonego ciepła na ścianę żyły zwiększając skuteczność jej zamykania. Po zakończeniu zabiegu na miejsca wkłuć zakładane są opatrunki i pończocha uciskowa. Chory może udać się do domu po godzinnej obserwacji.
Zabieg zamykania żylaków falą radiową polega na zamknięciu chorobowo zmienionego naczynia żylnego przy użyciu wiązki fali radiowej o wysokiej częstotliwości. Jest ona źródłem energii cieplnej dostarczonej do naczynia, która oddziałując na ścianę żyły doprowadza do jej rozgrzania, a następnie obkurczenia i zamknięcia żyły, czyli tzw. termoablacji. Zabieg leczenia żylaków falą radiową jest zabiegiem podobnym do laserowej termoablacji wewnątrzżylnej (EVLT). Różnicą jest tutaj źródło energii cieplnej, która zamyka docelowe naczynie żylne. Dzięki wprowadzeniu do niesprawnej żyły specjalnej sondy powodującej tworzenie energii o wysokiej częstotliwości zabieg umożliwia zamykanie żył bez konieczności ich chirurgicznego usunięcia. Zabieg przeznaczony jest do zamykania niewydolnych głównych pni żylnych – żył odpiszczelowych, odstrzałkowych i bocznic żylnych oraz niewydolnych perforatorów bez konieczności nacięć skóry.
Zabieg zamykania żylaków falą radiową odbywa się na sali operacyjnej i przeprowadzany jest w znieczuleniu miejscowym lub krótkiej sedacji. Przebieg zabiegu jest podobny do zabiegu laserowego zamykania żylaków. Pod kontrolą USG w wyniku pojedynczego nakłucia w okolicy kolana następuje wprowadzenie do niesprawnej żyły sondy generującej energię fali radiowej o wysokiej częstotliwości, która doprowadza do zamknięcia niesprawnego naczynia żylnego. W kolejnym etapie zabiegu, po prawidłowym umieszczeniu i spozycjonowaniu cewnika w żyle, wykonuje się znieczulenie miejscowe w otoczeniu żyły. Następnie naczynie poddaje się termoablacji, czyli zamykaniu termicznemu w czasie procesu usuwania sondy z żyły. Po zabiegu na leczoną kończynę zakłada się pończochę uciskową i uruchamia pacjenta.
Skleroterapia jest nieoperacyjną metodą leczenia żył kończyn dolnych. Zabieg polega na zamknięciu chorego naczynia żylnego za pomocą preparatu chemicznego (środka obliterującego), który podawany jest do naczynia podczas iniekcji i ma postać płynu lub piany o różnym stężeniu. W wyniku podania do żyły środka obliterującego dochodzi do kontrolowanego uszkodzenia wewnętrznej ściany chorego naczynia. Doprowadza to do skurczu i zamknięcia naczynia, a następnie jego zwłóknienia i ostatecznie zaniku naczynia. Skleroterapia służy do zamykania zarówno niewielkich naczyń żylnych tzw. pajączków naczyniowych (telangiektazje i wenulektazje), jak również naczyń o większej średnicy (poszerzone żyły siatkowate) oraz dużych żylaków kończyn dolnych. Zabieg może być stosowany jako pojedyncza metoda leczenia, a w przypadku żylaków większych rozmiarów jest zabiegiem uzupełniającym, będąc elementem złożonej terapii i leczenia wieloetapowego.
Mikroskleroterapia – służy do zamykania drobnych naczyń żylnych – pajączków naczyniowych, wenulektazji i poszerzonych żył siatkowatych. Przebiega zwykle z podaniem leku w formie płynu.
Skleroterapia piankowa – służy do zamykania naczyń większej średnicy i żylaków z podaniem leku w formie piany. Stosowana jest jako pojedyncza metoda leczenia lub element leczenia skojarzonego.
Echoskleroterapia – skleroterapia wykonywana pod kontrola USG ma na celu zamykanie odpowiedzialnych za tworzenie żylaków większych pni żylnych lub ich bocznic. Zabieg można przeprowadzić z użyciem umieszczonego w naczyniu cewnika lub z dodatkowym znieczuleniem podanym w okolicę zamykanej żyły, co powoduje dodatkowe zmniejszenie średnicy żyły. Zwiększa to oddziaływanie leku na ścianę naczynia i skuteczność zabiegu obliteracji.
Skleroterapię wykonujemy celem leczenia zmian naczyniowych typowych dla różnych etapów przewlekłej niewydolności żylnej. Skleroterapia znajduje zastosowanie w leczeniu:
Przed każdym zabiegiem skleroterapii należy wykonać USG doppler żył kończyn dolnych. Ma to na celu ocenę układu żylnego, umożliwia prawidłową kwalifikację do zabiegu oraz warunkuje bezpieczeństwo jego przeprowadzenia. Zabieg skleroterapii nie wymaga specjalnego przygotowania. Pacjenci nie muszą odstawiać większości stosowanych leków oraz rezygnować z codziennej aktywności zawodowej i ćwiczeń.
Skleroterapia polega na podaniu do naczynia leku w czasie iniekcji. Rodzaj i forma preparatu dobierana jest na podstawie wielkości naczynia, które ma zostać zamknięte. Naczynia żylne o niewielkiej średnicy zwykle ulegają skutecznemu zamknięciu lekiem w formie płynu. Naczynia większych rozmiarów zwykle wymagają zastosowania leku w formie piany. Dawka leku dobierana jest indywidualnie. Zabieg wykonywany jest u pacjenta leżącego na plecach lub brzuchu i odbywa się pod kontrolą USG, co zwiększa skuteczność i bezpieczeństwo zabiegu. Po wykonaniu iniekcji, kończynę dolną unosi się i zakłada opatrunki, a często wyroby o stopniowanym ucisku (np. pończochy uciskowe). Bezpośrednio po zabiegu pacjent jest uruchamiany i nie ma konieczności hospitalizacji. Zabieg zwykle trwa od 15-30 minut.
Po zabiegu skleroterapii pacjent powinien chodzić. Zaleca się 15-30min spacer, co zwiększa przepływ krwi w kończynach. U pewnej grupy chorych zaleca się stosowanie wyrobów o stopniowanym ucisku (pończochy lub podkolanówki uciskowe), co ma zwiększyć ucisk na żyłę i zoptymalizować efekt leczenia. Należy przyjmować zwiększone ilości płynów i nie ma ograniczeń w uprawianiu sportu. Po zabiegu mogą wystąpić zasinienia skóry, a zamykane naczynia mogą być wyczuwalne. W takich sytuacjach należy stosować zlecone maści i kremy heparynowe, co skraca czas uzyskania docelowego efektu estetycznego. Należy unikać gorących kąpieli i zabiegów rozgrzewających kończyny (sauna, jaccuzi, zabiegi estetyczne). Nie należy opalać się oraz stosować kremów lub balsamów brązujących, zwiększających opaleniznę.
Zabieg miniflebektomii polega na lokalnym usunięciu zmienionych chorobowo żył kończyn dolnych. Jest rodzajem chirurgicznego usunięcia żylaków, który umiejętnie wykonany nie doprowadza do istotnego uszkodzenia okolicy poddanej leczeniu.
Miniflebektomia polega na mechanicznym usunięciu nieprawidłowych żył, które zwykle występują bezpośrednio pod skórą. Ich zamykanie, bez usunięcia może wydłużyć czas potrzebny do osiągnięcia docelowego estetycznego efektu leczenia. Dlatego wskazania do wykonania miniflebektomii, mimo iż ograniczone, ustalane są każdorazowo indywidualnie.
Po dokładnym uwidocznieniu chorych żył w badaniu USG, bezpośrednio przed zabiegiem żylaki obrysowuje się na skórze wykonując tzw. mapping. W celu usunięcia żyły wykonuje się nakłucia skóry igłą lub punktowe nacięcia skóry (1-2mm), przez które wprowadza się specjalne haczyki chirurgiczne, a następnie chorą żyłę usuwa się po jej podwiązaniu. Z uwagi na niewielką średnicę nacięć skóry nie jest wymagane założenie szwów, a na rany zakłada się jedynie zbliżajcie plastry. Zabieg nie powoduje znacznego urazu okolicy operowanej. Pacjent zwykle może wrócić do domu po 30 minutowej obserwacji.
Zabieg przeprowadzany jest w znieczuleniu miejscowym, w warunkach ambulatoryjnych. Przy zachowaniu zasad minimalnej inwazyjności, miniflebektomia pozwala uzyskać dobre efekty estetyczne, zwykle nie powoduje blizn, a jedynie punktowe ślady, które ustępują z czasem.
Po zabiegu zalecanie jest noszenie wyrobów uciskających kończynę do czasu kontroli pooperacyjnej, co zwykle nie przekracza 2-3 tygodni po zabiegu. Noszenie pończochy uciskowych doprowadza do szybszego wycofania się zasinień pozabiegowych i lepszego gojenia okolicy operowanej i umożliwia codzienną aktywność jak przed zabiegiem.
Miniflebektomia stosowana jest u wybranych chorych, zwykle jako uzupełnienie innych metod leczenia (laser, para wodna, skleroterapia), co doprowadza do uzyskania lepszych efektów zabiegów.
Chirurgiczne usuwanie żylaków polega na wycięciu chorobowo zmienionych żył odpowiadających za tworzenie żylaków kończyn dolnych. Zabieg polega na mechanicznym usunięciu niewydolnego pnia żylnego za pomocą wprowadzonej do żyły sondy.
Metoda chirurgicznego wycięcia żylaków znajduje coraz rzadziej zastosowanie w leczeniu przewlekłej choroby żylnej, a wskazania do klasycznej operacji żylaków są nieustannie ograniczane. Wynika to z możliwości zastosowania różnych, nieinwazyjnych technik leczenia żylaków, które umożliwiają skuteczne i bezpieczne wyleczenie choroby u większości chorych. Klasyczne leczenie chirurgiczne zarezerwowane jest jedynie dla wąskiej grupy chorych z bardzo zaawansowaną niewydolnością żylną, która powoduje znacznej wielkości żylaki kończyn dolnych, jako jedyna, możliwa metoda ograniczenia skutków przewlekłej choroby żylnej, co zdarza się u nie więcej niż kilku procent chorych.
U większości chorych można zrezygnować z chirurgicznego leczenia żylaków, zastępując chirurgię metodami nieinwazyjnymi (termoablacja laserowa lub parą wodną), co czyni proces leczenia bardziej bezpiecznym i doprowadza do uzyskania lepszych medycznych i estetycznych rezultatów leczenia.
Chirurgiczne leczenie żylaków kończyn dolnych wymaga usunięcia głównych pni żylnych odpowiadających za tworzenie żylaków. Zabieg każdorazowo powinien być poprzedzony dokładnym badaniem USG doppler żył kończyn dolnych i właściwym określeniem stopnia zaawansowania problemu naczyniowego. Zabieg wykonywany jest w krótkim znieczuleniu dożylnym, dolędźwiowym lub miejscowym w zależności od stopnia rozwoju choroby i planowanego zakresu zabiegu. W celu usunięcia chorej żyły lekarz wykonuje nacięcie w pachwinie, dokładnie preparuje żyłę, która zostaje podwiązana i przecięta, a następnie w żyle umieszczona zostaje sonda, którą wyprowadza się pod kolanem. Usunięcie sondy doprowadza do jednoczasowego usunięcia zawiązanej na niej niesprawnej żyły. Końcowym etapem zabiegu jest zeszycie miejsc nacięcia skóry. Na kończynę zakładane są opatrunki, bandaż uciskowy lub pończocha uciskowa. Pacjent po zabiegu pozostaje w pozycji leżącej w trakcie obserwacji nieprzekraczającej kilku godzin. W okresie pozabiegowym zalecanie jest noszenie pończoch uciskowych przez okres co najmniej 4 tygodni oraz profilaktyka przeciwzakrzepowa. W czasie wizyty kontrolnej po tygodniu do zabiegu zdejmowane są szwy skórne.
Zastosowanie nowoczesnych metod leczenia żylaków (termoablacji laserowej lub pary wodnej) u większości chorych umożliwia odstąpienie od klasycznego leczenia chirurgicznego żylaków, co zmniejsza inwazyjność leczenia i umożliwia uniknięcia niepotrzebnej traumatyzacji tkanek.
Zabieg klejenia żylaków jest metodą wewnątrznaczyniowego leczenia żylaków kończyn dolnych, w którym do zamknięcia zmienionych chorobowo żył używa się specjalnie do tego przeznaczonych klejów tkankowych. Umieszczony w chorej żyle klej tkankowy, oddziałując na ścianę naczynia, doprowadza do sklejenia ścian chorej żyły, kontrolowanego zamknięcia naczynia, a następnie jego włóknienia i zaniku. Uzyskuje się efekt trwałego wyłączenia nieprawidłowego naczynia z krążenia i tym samym przerywa się proces uszkadzania układu żylnego kończyny dolnej.
Klejenie żylaków kończyn dolnych jest nietermiczną metodą zamykania żylaków. W wyniku polimeryzacji klejów tkankowych w świetle naczynia, które nie jest odczuwalne przez pacjentów, dochodzi do zamykania chorej żyły. W odróżnieniu od metod termicznych np. laserowego zamykania żylaków, klejenie żylaków nie wymaga znieczulenia okolicy zamykanej żyły i u większości chorych umożliwia rezygnację z konieczności stosowania pończoch uciskowych w okresie pozabiegowym.
Istnieje kilka rodzajów systemów używanych do klejenia żylaków (VenaSeal, VenaBlock, VariClose), jednak mechanizm działania klejów w świetle żył jest podobny i daje porównywalne efekty leczenia. Uzyskuje się trwałe zamknięcie chorej żyły, która docelowo ulega wchłonięciu.
Zabieg klejenia żylaków kończyn dolnych przeprowadzany jest na sali zabiegowej. Klej tkankowy wprowadzony jest do chorej żyły za pomocą umieszczonego w jej świetle cewnika naczyniowego. Wprowadzenie cewnika wymaga zwykle pojedynczego nakłucia skóry i jedynie w tym miejscu podaje się miejcowe znieczulenie. Zabieg umieszczania w żyle kleju tkankowego następuje po stopniowym usuwaniu cewnika z naczynia, a następnie zamykany odcinek żyły uciska się przez kilka minut. Zabieg przeprowadzany jest pod kontrolą USG. Umożliwia to precyzyjne zamkniecie chorego naczynia odpowiednią dawką leku, przez co zabieg jest bezpieczny i dobrze odbierany przez chorego. W trakcie zabiegu nie jest konieczne znieczulenie okolicy zamykanej żyły (znieczulenie tumenescencyjne). Po zabiegu miejsce nakłucia skóry zabezpiecza się opatrunkami, a pacjent jest uruchamiany bezpośrednio po zakończeniu zabiegu.
Zamykanie żylaków metodą mechano-chemiczną system FLEBOGRIF jest nowoczesnym sposobem leczenia niewydolnych żył powodujących żylaki kończyn dolnych (żyły odpiszczelowej, odstrzałkowej lub żył dodatkowych). W metodzie tej do zamykania niesprawnych żył wykorzystywane są dwa mechanizmy działania połączone w jednym systemie:
Zabieg ten nie wymaga znieczulenia okolicy zamykanej żyły (znieczulenia tumenescencyjnego). Wprowadzenie cewnika do żyły odbywa się przez pojedynczy wenflony założony pod kolanem (bez konieczności nacięć skóry, jedynie punktowe znieczulenie miejscowe), a podawanie leku jest bezbolesne. Zabieg charakteryzuje bardzo mała inwazyjność i wysokie bezpieczeństwo dzięki śródoperacyjnej kontroli jego przebiegu w USG. Po zabiegu na operowaną kończynę dolną zakładana jest pończocha uciskowa, w której należy chodzić przez 3 tygodnie. Bezpośrednio po zabiegu chory może powrócić do codziennej aktywności.
Zabieg mechano-chemicznej obliteracji żył można wykonać u większości pacjentów, również z innymi chorobami towarzyszącymi w przypadku ich prawidłowego leczenia. Otyłość nie stanowi przeciwskazania do wykonania zabiegu, a jedynym istotnym przeciwskazaniem do jego przeprowadzenia jest udokumentowane uczulenie na środek zamykający żyły (Aetoxysclerol lub Fibrovein).
Przewlekła niewydolność żylna kończyn dolnych to zwykle złożony problem medyczny, który niejednokrotnie wymaga łączenia różnych technik leczenia. Takie postępowanie polegające na jednoczasowym zastosowaniu kilku metod leczenia określa się pojęciem hybrydowego leczenia żylaków kończyn dolnych. Aktualna strategia leczenia żylaków opiera się na doborze odpowiednich metod terapeutycznych, które powinny być dostosowane indywidualnie do stopnia zaawansowania choroby żył występującej u każdego chorego. Ma to na celu osiągnięcie najbardziej optymalnych efektów medycznych i estetycznych zabiegów w krótszym czasie. Tym samym istnieje konieczność dostosowania schematu leczenia do konkretnego problemu żylnego i oczekiwań chorego.
Różnorodność morfologii i zaawansowania żylaków, które obserwujemy u znacznej grupy chorych wymaga zwykle zastosowania 2 lub 3 metod leczenia. Schemat i metody leczenia dobierane są indywidualnie na podstawie zaawansowana choroby żylnej i wykonanego w czasie wizyty kwalifikacyjnej dokładnego badania USG doppler żył kończyn dolnych.
Zastosowanie łączonych technik leczenia umożliwia osiągnięcie lepszych efektów terapii niż przy pojedynczej metodzie leczenia i doprowadza do skutecznego i długotrwałego wyleczenia choroby.
Do niedawna jedynym sposobem leczenia żylaków kończyn dolnych były metody ich chirurgicznego usunięcia. Aktualnie dzięki rozwojowi nowoczesnych i małoinwazyjnych zabiegów flebologicznych klasyczne metody chirurgiczne praktycznie zostały wyeliminowane i u przeszło 90% chorych można wyleczyć chorobę żylną bez ich zastosowania.
W hybrydowym leczeniu żylaków najczęściej łączymy metody ablacji termicznej niesprawnych żył zasilających przy użyciu wprowadzonego wewnątrzżylnie lasera (EVLT) lub pary wodnej (SVS) w połączeniu ze skleroterapią, miniflebektomią lub klejeniem żylaków umiejscowionych w tkance podskórnej. Schemat leczenia dostosowany jest do konkretnego problemu żylnego, oczekiwanych efektów leczenia i akceptowanego przez chorych czasu potrzebnego do ich osiągnięcia.
W leczeniu niewydolnych pni żylnych o przebiegu prostolinijnym zwykle zastosowanie znajduje wewnątrzżylna termoablacja laserowa (EVLT) lub falą radiową (RFA), natomiast w leczeniu dużych żył o krętym przebiegu, żylaków nawrotowych i niesprawnych żył przeszywających stosuje się zwykle ich zamykanie parą wodną (SVS) lub klejem tkankowych. U części chorych dobre efekty osiągnięte zostaną dzięki lokalnemu wycięciu żylaków, czyli miniflebektomii, a żyły o mniejszej średnicy, leżące podskórnie, najczęściej skutecznie zamykane są metodą skleroterapii.
U większości chorych zastosowanie technik łączonych ma miejsce w czasie zasadniczego zabiegu medycznego, a u pewnej grupy chorych zabiegi uzupełniające wykonuje się w czasie dodatkowych wizyt kontrolnych, co wynika z wykonywanych w ich trakcie kontrolnych badań USG poddanych leczeniu żył.
Leczenie żylaków kończyn dolnych metodą hybrydową przeprowadzane jest zwykle w znieczuleniu miejscowym. Nie wydłuża istotnie okresu rekonwalescencji i umożliwia uzyskanie dobrych efektów leczenia w krótszym czasie. Nie zwiększa również w istotny sposób bezpośrednich następstw przeprowadzonego zabiegu (zasinień, przebarwień czy dolegliwości pozabiegowych) pozostając zabiegiem bezpiecznym i małoinwazyjnym.
Zgodnie z aktualnymi standardami leczenia żylaków kończyn dolnych preferuje się metody i techniki minimalnie inwazyjne, które przy niewielkim obciążeniu dla pacjenta w sposób skuteczny i bezpieczny doprowadzają do wyleczenia kończyny. Leczenie żylaków przeprowadzane jest zwykle w trzech etapach:
Pierwsze dwa etapy z powyższego schematu leczenia mogą być przeprowadzone jednoczasowo (technika hybrydowa) lub być podzielone i wykonane w czasie kontrolnych wizyt uzupełniających zasadniczy zabieg medyczny.
W strategii przeciwdziałania rozwoju przewlekłej niewydolności żylnej, poza właściwą diagnostyką i leczeniem jest właściwa profilaktyka nawrotów żylaków, która prowadzona jest w okresie pooperacyjnym.
Leczenie stopniowanym uciskiem, czyli kompresjoterapia jest jedną z metod stosowanych w leczeniu przewlekłej niewydolności żylnej. Odgrywa ona podstawową rolę zarówno w profilaktyce choroby, jak i w zmniejszeniu jej objawów. Obecnie możemy wyróżnić dwie metody kompresjoterapii:
Efektem tego leczenia jest likwidacja obrzęków kończyn dolnych, prawidłowe krążenie krwi i chłonki w kończynach, co ogranicza dolegliwości związane z chorobą żylną i ryzyko zakrzepicy żylnej.
Przed doborem odpowiednich wyrobów uciskowych należy opomiarować kończynę dolną w wybranych miejscach. Pomiaru dokonuje się w godzinach porannych u pacjenta w pozycji leżącej.
Aktualnie wyróżnia się cztery klasy kompresji. Klasę ucisku określa wysokość ciśnienia, podawanego w mmHg, wywieranego przez wyrób uciskowy na poziomie kostek, gdzie ucisk jest największy. Siła ucisku wyrobu jest najsłabsza na udzie. Dzięki tym różnicom siły ucisku, krew sprawniej powraca do serca, co zapobiega zastojowi krwi w kończynie dolnej. Dobór wyrobu odpowiedniej klasy ucisku powinien uwzględniać także dolegliwości zgłaszane przez chorego i stopień zaawansowania choroby.
Wyróżniamy wyroby o różnym stopniu ucisku – im wyższa klasa ucisku, tym ucisk powodowany przez wyrób jest większy:
U większości chorych z łagodnymi zaburzeniami czynności układu żylnego, które objawiają się niewielkim dyskomfortem kończyn dolnych lub też zmianami o typie poszerzonych drobnych naczyń żylnych, które często przebiegają bezobjawowo zaleca się stosowanie wyrobów w I stopniu ucisku (wyroby profilaktyczne). U osób z żylakami należy prowadzić terapię uciskową wyrobem w co najmniej drugiej klasie ucisku (zapobieganie progresji).
Należy pamiętać o właściwych zasadach stosowania terapii uciskowej. Niezależnie od metody kompresjoterapii wyroby uciskowe powinny być zakładane przed wstaniem z łózka w pozycji półleżącej, a zdejmowane na czas spoczynku nocnego.
Stulejka to zwężenie lub zarośnięcie napletka, które uniemożliwia swobodne jego ściągnięcie poniżej żołędzia prącia. Stulejka powstaje w wyniku bliznowatej przebudowy napletka. W trakcie prób odprowadzania zwężonego napletka dochodzi do wystąpienia mikrourazów i jego pęknięć. Uraz wywołuje przewlekły stan zapalny, co wzmaga nieprawidłową przebudowę napletka i tworzenie blizny nasilając stopień jego zwężenia. Zwężenie napletka i zmniejszenie jego elastyczności doprowadza do utrudnionego ściągnięcia napletka, które początkowo występuje jedynie w czasie wzwodu, a w sytuacjach zaawansowanej stulejki pojawia się również w spoczynku.
Na podstawie stopnia nasilenia zwężenia napletka wyróżnić można stulejkę częściową, w której udaje się jeszcze odprowadzać napletek lub stulejkę całkowitą, gdy odprowadzenie napletka za żoładz nie jest możliwe. Problem stulejki obserwowany jest zarówno u dzieci, młodzieży, jak i dorosłych.
U dzieci do końca drugiego roku życia występuje fizjologiczne przyleganie napletka do żołędzia, które następnie powinny oddzielić się samoistnie. O stulejce wrodzonej tym samym mówimy jedynie, gdy nie można uwidocznić ujścia zewnętrznego cewki moczowej. Częściej obserwowana jest tzw. stulejka nabyta występująca u młodzieży i dorosłych, do której prowadzi postępujący proces zwężenia napletka i przemiany bliznowatej, często zapoczątkowany w młodości.
Występowanie stulejki u dorosłych przypisuje się obecności przewlekłego stanu zapalnego napletka, który powstaje w wyniku:
Zwężenie napletka zwykle wywołuje różnie nasilony dyskomfort lub ból w czasie prób ściągnięcia napletka. Pacjenci odczuwają nieprzyjemne pieczenie, uczucie bolesnego ucisku i pociągania. Dochodzić może do zaczerwienienia napletka oraz podrażnienia żołędzia prącia. Następstwem zaawansowanej stulejki są nawracające zakażenia okolic napletka, ujścia cewki moczowej oraz układu moczowego, trudności z oddawaniem moczu oraz krwawienia z napletka i niemożność współżycia. Powikłaniem stulejki jest załupek, do którego dochodzi w momencie siłowego odciągnięcia napletka za żołądź, z następczym obrzękiem i zapaleniem napletka, które blokują jego powrót powodując uwięźnięcie. Może to prowadzić do silnego bólu, obrzęku lub martwicy prącia. Powikłaniem długotrwale występującej i nieleczonej stulejki jest stałe gromadzenie wydzieliny gruczołów rowka zażołędnego, co w wyniku podrażnienia żołędzia i napletka, może prowadzić do przemian nowotworowych z rakiem prącia włącznie.
W leczeniu stulejki wykonuje się operacje częściowego wycięcia napletka, czyli plastyki stulejki oraz zabiegi całkowitego wycięcia napletka (obrzezania). Zakres zabiegu ustalany jest zawsze indywidualnie i zależy od stopnia zwężenia napletka i preferencji chorego, co do zachowania napletka. Plastyka stulejki ma na celu wycięcie pierścienia zwężającego napletek, co doprowadza do poszerzenia napletka, a następnie umiejętnym odtworzeniu ciągłości napletka pojedynczymi szwami plastycznymi. W plastykach stulejki dokonuje się kilku nacięć napletka (plastyka VY) z wycięciem blizny zwężającej, w stopniu pozwalającym na odsłonięcie żołędzia prącia i uzyskanie luźnego odprowadzania napletka. Operacja pozwala zachować napletek, a jego redukcja ograniczona jest do niezbędnego minimum.
W trakcie obrzezania usunięciu podlega cały napletek, a metoda operacyjna zależy od anatomicznej budowy prącia oraz zaawansowania zwężenia. Można wyróżnić tzw. obrzezanie wysokie lub niskie (high and low), które różnicuje się odległością wykonanego okrężnego nacięcia od żołędzia prącia, jak również obrzezania, po których pozostałość napletka może minimalnie przykrywać okolicę rowka zażołędnego lub żołądź jest całkowicie odkryty (loose or tight). Połączenie tych technik operacyjnych ma na celu uzyskanie najlepszych efektów medycznych i estetycznych operowanej okolicy. Docelowo blizny pooperacyjne są praktycznie niewidoczne. Całkowite wycięcie napletka zalecanie jest u chorych z bardzo rozległą i zaawansowaną stulejką.
Operacje stulejki można wykonać tradycyjną techniką chirurgiczną lub przy użyciu lasera CO2. Istnieje możliwość wykonania obrzezania techniką staplerową (automatyczny szew mechaniczny), jednorazowym urządzeniem ANASTOMAT, bez konieczności wykonania tradycyjnych nacięć skórnych i bez zakładania szwów chirurgicznych. Skraca to czas trwania operacji i daje doskonałe efekty estetyczne.
U większości chorych zabieg przeprowadzany jest w znieczuleniu miejscowym lub krótkim dożylnym i zwykle nie przekracza godziny. Znieczulenie miejscowe powoduje, że zabieg jest dobrze tolerowany i praktycznie bezbolesny. U dzieci operacje wykonuje się w znieczuleniu ogólnym. W trakcie zabiegu stosowane są szwy wchłanialne, które zwykle samoistnie wypadają. Unika się tym samym konieczności nieprzyjemnego ich zdejmowania. Po zakończeniu zabiegu na okolicę operowaną zakłada się specjalny dwuwarstwowy opatrunek, który powinien być wymieniany codziennie oraz maść z antybiotykiem, którą należy stosować przez kilka dni po operacji. Wizyty kontrolne przeprowadzane są zwykle po 2-3 dniach od zabiegu i po 2 tygodniach i mają na celu ocenę postępu gojenia się rany pooperacyjnej.
Chirurgiczne leczenie stulejki jest zabiegiem bezpiecznym o przewidywalnym efekcie leczenia, pod warunkiem postępowania zgodnie z zaleceniami pozabiegowymi oraz przestrzegania zasad higieny. Zwykle powrót do codziennej aktywności następuje w ciągu 24h, a gojenie ran pooperacyjnych trwa 2 tygodnie. Do podstawowych zasad postępowania pozabiegowego należy:
Stosowanie się do powyższych zasad skraca proces rekonwalescencji i warunkuje uzyskanie właściwych efektów operacji.
Wędzidełko to cienki fałd skórny, który łączy żołądź z napletkiem. Prawidłowo zbudowane wędzidełko umożliwia odpowiednie podtrzymywanie napletka w spoczynku i jego swobodne ściągnięcie w czasie wzwodu. U chorych z krótkim wędzidełkiem prącia nie jest możliwe pełne ściągnięcie napletka za rowek zażołędny i występuje pociąganie prącia ku dołowi w czasie wzwodu. Może to być przyczyną znacznego bólu i dyskomfortu w czasie wzwodu, jak również naderwania lub przerwania wędzidełka. U części chorych zbyt krótkie wędzidełko występuje od urodzenia, jednak może powstać również w wieku dorosłym w wyniku powtarzających się urazów prącia lub nieleczonych stanów zapalnych. Dochodzi wówczas do bliznowatej przebudowy wędzidełka, które staje się mniej elastyczne i może ulec naderwaniu. Ciągły proces bliznowacenia wędzidełka doprowadza do jego postępującego skracania. Zbyt krótkie wędzidełko może powodować dolegliwości, do których należy ból, pieczenie lub krwawienie w jego okolicy. Dolegliwości zwykle nasilają się, gdy penis jest we wzwodzie, co nierzadko uniemożliwia współżycie.
Zabieg wykonywany jest metodą chirurgiczną lub przy użyciu lasera.
Operacja korekcyjna zbyt krótkiego wędzidełka prącia jest zabiegiem bezpiecznym i niebolesnym. Zabieg wykonywany jest w znieczuleniu miejscowym i trwa zwykle do 30 minut. Zabieg polega na nacięciu wędzidełka (frenulotomii) lub w przypadku bardzo krótkiego wędzidełka wykonaniu plastyki wydłużającej wędzidełko (frenuloplastyki), w wyniku której dochodzi do wydłużenia i wzmocnienia wędzidełka. W czasie zabiegu zakładane są szwy wchłanialne, które samoistnie wypadają w ciągu 14 dni. Pozwala to uniknąć dodatkowego dyskomfortu związanego z koniecznością ich usunięcia. Na okolicę operowaną zakładany jest opatrunek.
Gojenie rany zwykle nie przekracza 2 tygodni. Powrót do codziennej aktywności następuje bezpośrednio po zabiegu. Zalecane jest utrzymanie prawidłowej higieny okolicy operowanej. W tym celu należy codziennie brać prysznic i przemywać okolicę operowaną wodą z mydłem lub płynem do higieny intymnej, a następnie odkażać Octeniseptem. Na miejsce operowane stosuje się maści z antybiotykiem. Zalecana jest wstrzemięźliwość we współżyciu przez okres miesiąca po zabiegu. Stosowanie się do zaleceń pozabiegowych doprowadza do szybszego gojenia się miejsca operowanego, nie naraża je na infekcję oraz warunkuje prawidłowe gojenie rany, co zwiększa jej wytrzymałość.
Wnętrostwo, czyli niezstąpienie jąder jest stanem, w którym jedno lub oba jądra znajdują się poza moszną. Proces zstępowania jąder z jamy brzusznej do moszny ma miejsce po ukończeniu 7 miesiąca życia płodowego i zwykle powinien być zakończony do czasu porodu. Wnętrostwo jest najczęstszą wadą rozwojową noworodków i niemowląt męskich. Szacuje się, że 30% wcześniaków i około 3% dzieci w pierwszym roku życia występuje nieprawidłowe położenie jąder.
Zaburzenie procesu schodzenia jąder do moszny prowadzi do nieprawidłowego umiejscowienia jąder poza moszną, które mogą znajdować się:
Tym samym jądra mogą znajdować się w każdym miejscu swojej naturalnej drogi zstępowania do moszny lub poza nią.
Wśród przyczyn odpowiadających za zaburzenie procesu schodzenia jąder do moszny wymienia się:
Warunkiem właściwego rozpoznania wnętrostwa jest dokładne badanie fizykalne, które powinno być uzupełnione badaniami obrazowymi, m.in. USG lub Tomografią komputerową, które mają na celu dokładne określenie umiejscowienie niezstąpionych jąder. W przypadku niestwierdzenia jąder w mosznie badanie lekarskie powtarza się w 6 i 12 miesiącu życia dziecka. Po tym czasie jądra nie mają możliwości samoistnego zstąpienia do moszny i zwykle niezbędne jest leczenie chirurgiczne. Operacja wnętrostwa (orchodopeksja) ma na celu sprowadzenie jąder do moszny. Operację wykonuje się zwykle w 2 roku życia dziecka. Nierzadko do leczenia operacyjnego kwalifikuje się dzieci przed ukończeniem 2 roku życia. Operację należy wykonać u dzieci z jądrem brzusznym, zlokalizowanym w kanale pachwinowym lub przemieszczonym, a także w przypadku współwystępowania przepukliny pachwinowej. Zabieg wykonywany jest w znieczuleniu ogólnym. Efektem zabiegu jest sprowadzenie jąder do moszny i ich właściwe położenie. Zapobiega to powikłaniom związanym z nieleczonym lub nierozpoznanym wnętrostwem, do których należą:
Usuwanie zmian skórnych przy użyciu lasera CO2 jest nowoczesną alternatywą do zabiegów chirurgicznego wycięcia zmian. Laser pozwala na całkowite i trwałe usunięcie zmian skórnych z uzyskaniem dobrego efektu estetycznego. Zabieg polega na usunięciu zmiany skórnej przy użyciu energii dostarczonej przez światło lasera o długości 10600nm, która powoduje lokalne podgrzanie tkanki, odparowanie wody tkankowej i ostatecznie usunięcie zmiany skórnej w całości. Zabieg pozwala na precyzyjne usuniecie zmiany skórnej, bez urazu tkanek otaczających zmianę, co wpływa na skrócenie procesu gojenia i warunkuje dobry ostateczny efekt leczenia. Laser umożliwia usunięcie zmiany skórnej bez nacięcia chirurgicznego i konieczności zakładania szwów na okolicę poddaną zabiegowi. W wyniku oddziaływania energii lasera na tkanki dochodzi do lokalnej koagulacji naczyń, co powoduje, że zabieg jest bezkrwawy. Kontrolowane i precyzyjne oddziaływanie lasera na skórę, w połączeniu z bezkontaktowym sposobem usuwania zmiany warunkującym sterylność zabiegu oraz ograniczenie ryzyka miejscowego krwawienia warunkuje prawidłowy proces gojenia, bez pozostawienia blizn w miejscu usuniętej zmiany skórnej.
Zabieg poprzedza dokładna ocena zmiany skórnej, w czasie której zmiana kwalifikowana jest do leczenia odpowiednią metodą – usunięcia laserem CO2 lub wycięcia chirurgicznego z badaniem histopatologicznym. Zabieg przeprowadzany jest z znieczuleniu miejscowym po uprzednim odkażeniu okolicy podanej zabiegowi. W przypadku usuwania niewielkich zmian skórnych zabieg można przeprowadzić bez znieczulenia. W tych sytuacjach w czasie usuwania laserowego zmiany chory odczuwa jedynie ciepło i niewielkie pieczenie. Promień lasera CO2 jest pochłaniany przez wodę tkankową usuwanej zmiany skórnej przez co dochodzi do etapowego i bezkrwawego odparowania zmiany. W czasie zabiegu kontroluje się proces usuwania zmiany, dlatego też zakres i głębokość działania laserowego ograniczone jest do niezbędnego minimum. Zabieg cechuje wysoka sterylność dzięki bezkontaktowym przeprowadzeniu zabiegu i wysokiej temperaturze użytej do usuwania zmiany skórnej. Zabieg zwykle trwa kilka minut i jest przeprowadzany przez chirurga. Czas zabiegu uzależniony jest od wielkości i głębokości zmiany skórnej i zwykle nie przekracza kilku minut.
W miejscu usuniętej zmiany może tworzyć się strupek, który zwykle nie wymaga stosowania opatrunków. Okres gojenia zależny jest od wielkości i głębokości zmiany skórnej usuniętej laserowo oraz od właściwej pielęgnacji rany. W przypadku zmian niewielkich rozmiarów okres gojenia zwykle nie przekracza 10 dni, a w zmianach większych 2-3 tygodni. Rana pozabiegowa goi się szybko i nie pozostawia blizn. Ranę po usuniętej zmianie należy codziennie przemywać i odkażać. Należy unikać urazów mechanicznych oraz zabrudzeń okolicy poddanej zabiegowymi. Wskazane jest codzienne nawilżanie i natłuszczanie rany odpowiednimi kremami np. Alantan z witaminą A+ E, Cicalfate lub Diprobase. Zabiegi laserowego usuwania zmian skórnych wykonywane są cały rok. Nie należy opalać się przez miesiąc przez zabiegiem i nie zaleca się ekspozycji na słońce w okresie co najmniej miesiąca po zagojeniu miejsca poddanego działania lasera, co zmniejsza ryzyko przebarwienia skóry.
Chirurgiczne usuwanie zmian skórnych zarezerwowane jest dla wszystkich zmian o znacznych rozmiarach lub położonych głęboko pod skórą. W każdym przypadku występowania zmian skórnych określonych w badaniu dermatoskopowym jako podejrzane wskazane jest ich chirurgiczne wycięcie z oceną histopatologiczną. Wycięcie chirurgiczne zmian skórnych przeprowadza się w znieczuleniu miejscowym z założeniem szwów chirurgicznych lub plastrów zbliżających ranę (Steri-Strip) oraz opatrunku.
Zabieg laserowego usuwania blizn wykorzystuje zjawisko selektywnego pochłaniania energii dostarczonej do komórek przy użyciu lasera frakcyjnego. Energia laserowa zamieniania jest na ciepło, które odpowiada za proces kierunkowej przebudowy blizny i skóry w jej otoczeniu. Światło lasera frakcyjnego dzielone jest na setki drobnych promieni, które powodują proces kontrolowanego uszkodzenia skóry z powstaniem siatki bardzo wąskich kraterów (mikrokolumn) uszkodzonej skóry, z zachowaniem wysp zdrowej skóry między nimi. Dzięki wywołanej impulsami laserowymi mikropunktowej ablacyjnej fototermolizie skóry dochodzi do głębokiej stymulacji skóry, natomiast zachowana siatka zdrowych komórek skóry warunkuje szybki proces gojenia i przebudowy blizny. W wyniku działania lasera frakcyjnego dochodzi do głębokiej stymulacji skóry do przebudowy (remodeling skóry) i jej regeneracji z tworzeniem nowych włókien kolagenowych. Laser frakcyjny umożliwia precyzyjne dostosowanie gęstości wiązki laserowej oraz głębokości oddziaływania, które dobierane są w zależności od typu i morfologii blizny, tak aby proces przebudowy blizny przebiegał w najbardziej optymalny sposób. W trakcie jednego zabiegu uszkadza się nie więcej niż 20% powierzchni wybranego obszaru skóry. Pełna regeneracja skóry i ostateczne efekty osiąga się zwykle po zrealizowaniu 2-4 zabiegów. Efekty widoczne są znacznie wcześniej (po 1-2 zabiegach) niż przy metodzie nieablacyjnej, zwłaszcza w przypadku leczenia głębokich blizn i nierówności skóry. Zabieg laserowego usuwania blizn ma na celu stymulację procesu przebudowy blizny w efekcie czego dochodzi do wygładzenia i zmiękczenia blizny. Blizna staje się bardziej elastyczna, zmienia swój kolor i upodabnia się do otaczającej skóry. Laser frakcyjny eCO2 znajduje zastosowanie w leczeniu zmian bliznowatych każdego rodzaju.
Mikrodermabrazja laserowa jest zabiegiem polegającym na łagodnym i kontrolowanym usunięciu warstwy rogowej naskórka. W odróżnieniu od klasycznej mikrodermabrazji zabieg laserowy umożliwia bezkontaktowe złuszczenie naskórna przy użyciu ablacyjnego lasera frakcyjnego działającego na skórę w postaci strumienia mikrowiązek laserowych. W wyniku działania krótkiego impulsu laserowego dochodzi do punktowego, termicznego usunięcia warstwy rogowej naskórka (mikroablacja laserowa) z tworzeniem siatki mikroporów skóry oraz pozostawieniem zdrowych komórek skóry między nimi, od których następuje proces regeneracji. Zabieg laserowy odróżnia możliwość dostosowania stopnia głębokości oddziaływania na skórę (od 0.5 do 2mm) i tym samym stopnia i zakresu ścierania naskórka, które w przypadku lasera jest bardziej równomierne i regularne. Zabieg stymuluje przebudowę skóry, jednak przeprowadzony na odpowiednio zmniejszonych parametrach, w porównaniu do głębokiego zabiegu laserowego odmładzania skóry, umożliwia ograniczenie czasu gojenia i regeneracji skóry do minimum, który zwykle nie przekracza kilku dni. W wyniku działania promieniowania laserowego uzyskuje się efekt złuszczenia powierzchownej warstwy naskórka z usunięciem martwych i zrogowaciałych komórek skóry (efekt peelingu laserowego). Dochodzi do wygładzenia i rozświetlenia skóry oraz procesu jej odbudowy, który doprowadza do zniwelowania drobnych zmarszczek i nierówności skóry, poprawy jej elastyczności oraz ujednolicenia kolorytu.
Zabieg wykonywany jest po uprzednim znieczuleniu miejscowym przy użyciu kremu znieczulającego aplikowanego na skórę około 30 minut przed zabiegiem. Po dokładnym oczyszczeniu i odkażeniu skóry wykonywany jest zabieg laserowy, który trwa 15-30 minut. U większości pacjentów efekty leczenia widoczne są po pierwszym zabiegu. W przypadku złożonych problemów skórnych zaleca się serię 3-4 zabiegów wykonywanych w odstępach 4-5 tygodniowych. Umożliwia to pełną regenerację skóry i daje najlepsze efekty terapii. Chłodzenie skóry w czasie zabiegu i bezpośrednio po jego zakończeniu powoduje, że jedynym następstwem zabiegu jest delikatne zaczerwienienie skóry i postępujące złuszczanie naskórka trwające do 3 dni. Zabieg mikrodermabrazji laserowej można przeprowadzać przez cały rok z zastrzeżeniem braku ekspozycji na słońce po zabiegu i konieczności stosowania kremów z filtrem (SPF 30). Zabieg jest bezbolesny. Nie powoduje powstawania przebarwień i blizn.
Rozstępy to zmiany skórne, w postaci podłużnych pasm, układających się równolegle lub promieniście. Występują najczęściej na skórze brzucha, ud, pośladków, piersi i okolicy lędźwiowo – krzyżowej. Powstają w wyniku nadmiernego rozciągania skóry oraz uszkodzenia włókien kolagenowych.
Faza zapalna – rozstępy mają postać czerwonych, lekko wyniosłych linii przebiegających prostopadle do kierunku napięcia skóry. Budowa histologiczna wskazuje na odczyn zapalny wokół zmiany (rozstępy czerwone)
Faza zanikowa – rozstępy przyjmują kolor biały, stają się płaskie, ich powierzchnia ulega pomarszczeniu (rozstępy białe). Rozstęp należy traktować jak szczególną postać blizny skórnej. Leczenie rozstępów, podobnie jak usuwanie blizn, polega na zastosowaniu terapii skojarzonych łączących różne metody terapeutyczne. Usuwanie rozstępów zwykle wymaga czasu i wykonania kilku zabiegów w serii, co prowadzi do regularnego poburzenia skóry i jej odbudowy.
Zabieg z zastosowaniem lasera frakcyjnego CO2 jest najskuteczniejszą metodą usuwania rozstępów. Umożliwia precyzyjną ich redukcję. Laser uszkadza i niszczy zdegenerowane włókna kolagenowe i elastynowe tworzące rozstępy, jednocześnie stymuluje fibroblasty skóry do produkcji nowych włókien kolagenowych i elastynowych o prawidłowej budowie. Uruchomienie procesów naprawczych prowadzi do przebudowy skóry, rozstępy stają się mniejsze i mniej widoczne. W celu osiągnięcia dobrych efektów wykonuje się od 3 do 4 zabiegów w odstępie 1 miesiąca. Bardzo dobre efekty działania uzyskuje się w połączeniu laserowego usuwania rozstępów z innymi technikami zabiegowymi (m.in. osoczem bogatopłytkowym, mezoterapią lub Dermapenem). Leczenie rozstępów najlepiej rozpocząć we wczesnej fazie zapalnej, kiedy rozstępy są czerwone, czyli w momencie niecałkowicie dokonanej degradacji skóry. Leczenie na tym etapie umożliwia odtworzenie prawidłowej skóry i całkowite usunięcie rozstępów. W przypadku dokonanej przebudowy skóry z powstaniem rozstępów białych (faza zanikowa) zwykle nie jest możliwe całkowite usunięcie rozstępów, a terapia ma na celu poprawę wyglądu i konsystencji skóry, co doprowadza do zmniejszenia widoczności rozstępów.
Toksyna botulinowa jest naturalnym, oczyszczonym białkiem stosowanym w medycynie estetycznej do czasowej likwidacji zmarszczek mimicznych twarzy. W wyniku jej działania dochodzi do zahamowania wydzielania Acetylocholiny (neuroprzekaźnik) z zakończeń nerwowych, co doprowadza do czasowego zablokowania przewodzenia impulsów z nerwów do mięśni. Powoduje to odprężenie i relaksację mięśni twarzy. Uzyskujemy efekt wygładzenia zmarszczek już istniejących i zapobiega się powstawaniu nowych.
Zabieg polega na podaniu toksyny botulinowej w wyznaczone punkty na twarzy, w ilości dobranej indywidualnie, w zależności od okolicy i głębokości zmarszczek. Zabieg trwa krótko, zwykle nie przekracza 20 min i nie wymaga znieczulenia miejscowego. Po zabiegu pacjent może powrócić do swojej codziennej aktywności.
Działanie toksyny botulinowej zaczyna być widoczne po 2-3 dniach od zabiegu, a pełny efekt można ocenić po 7-14 dniach. Relaksacja mięśni przywraca młody, a jednocześnie naturalny wygląd twarzy. Efekty są zależne od osobistych uwarunkowań i nie są identyczne w przypadku każdego pacjenta. Utrzymują się kilka miesięcy (zwykle 4-6). Czynność mięśni powraca stopniowo, w miarę regeneracji zakończeń nerwowych. Zabieg można powtarzać co 6-8 miesięcy, nie częściej niż co 3 miesiące. Po każdym kolejnym zabiegu efekt może utrzymywać się dłużej. Odmładzające zabiegi z użyciem toksyny botulinowej cieszą się ogromnym powodzeniem. W krótkim czasie dają efekty w pełni satysfakcjonujące pacjentów. Zabieg jest prawie bezbolesny. Nie wymaga szczególnego przygotowania ze strony pacjenta. Stosujemy preparaty toksyny botulinowej najwyższej jakości, mające rejestrację w UE (BOTOX, VISTABEL, AZZALURE)
Nadpotliwość utrudnia życie, stanowi duży problem estetyczny, często uniemożliwia pracę. Toksyna botulinowa hamuje wydzielanie Acetylocholiny z zakończeń nerwowych, blokuje przewodzenie impulsów z nerwów do gruczołów potowych, co skutkuje zahamowaniem wytwarzania potu.
Nadpotliwość dłoni, pach, stop i owłosionej skóry głowy
Zabieg przeprowadza się w znieczuleniu miejscowym z zastosowaniem kremu znieczulającego (EMLA) aplikowanym na skórę około 40 minut przed zabiegiem. Toksynę botulinową podaje się śródskórnie w określone miejsca pach, dłoni czy stóp. Po zabiegu może pojawić się niewielki obrzęk i zaczerwienienie okolicy poddanej zabiegowi, które ustępują samoistnie.
Szybkie zahamowanie nadmiernego wytwarzania potu w rejonach dłoni, pach, stóp utrzymujące się przez okres ok. 6 – 8 miesięcy. Po tym okresie zabieg można powtórzyć. Po każdym kolejnym zabiegu efekt może utrzymywać się dłużej.
Kwas hialuronowy jest podstawowym składnikiem skóry, który utrzymuje jej właściwy poziom nawilżenia i jędrności. Wraz z wiekiem jego ilość stopniowo się zmniejsza, wskutek czego skóra staje się wiotka, sucha i mało elastyczna. Pojawiają się zmarszczki, policzki i usta tracą swoją objętość i zaciera się kontur twarzy. Kwas hialuronowy wykorzystywany do wypełniania zmarszczek otrzymywany jest syntetycznie, ma postać krystalicznego, plastycznego żelu. Po wprowadzeniu do skóry wiąże wodę i powiększa objętość danej okolicy wygładzając zmarszczki.
Zabieg przeprowadzany jest w znieczuleniu miejscowym. Wykonuje się iniekcje podskórne kwasu hialuronowego w linii zmarszczki lub w usta. Zabieg trwa zazwyczaj do 30 minut. Nie powoduje wyłączenia pacjenta z codziennego życia. Po zabiegu obecny jest niewielki obrzęk i zaczerwienienie w miejscu iniekcji, które ustępują do 72 godzin. Przez 2 tygodnie po zabiegu nie można korzystać z solarium, sauny. Odstęp czasowy między zabiegiem, a innymi metodami odmładzania skóry powinien wynosić min. 3 tygodnie.
Kwas hialuronowy wstrzyknięty do skóry właściwej skutecznie ją nawilża, ujędrnia, wypełnia zmarszczki, nadaje objętości i poprawia kontur twarzy. Implant kwasu hialuronowego w usta jest niewyczuwalny i nadaje im odpowiedni kształt, objętość i poprawia nawilżenie. Efekty widoczne są bezpośrednio po zabiegu i utrzymują się ok. 9-12 miesięcy z zależności od okolicy poddanej zabiegowi i rodzaju preparatu (stopnia usieciowana preparatu). Kwas hialuronowy ulega stopniowej degradacji i całkowitemu wchłonięciu, co prowadzi do cofnięcia się uzyskanego efektu. Wskazane jest wówczas powtórzenie zabiegu. Nawet po wchłonięciu preparatu skóra wygląda lepiej niż przed zbiegiem, ponieważ kwas hialuronowy pobudza naturalne procesy regeneracyjne skóry. W zabiegach wypełniających stosowane są preparaty firm Restylane, Juvederm, Stylage, Teosyal i Princess.
Zabieg modelowania twarzy kwasem hialuronowym ma na celu uzupełnienie utraconej objętości twarzy związanej z wiekiem. Ubytek naturalnego kwasu hialuronowego ma niekorzystny wpływ na wygląd skóry i twarzy. Implant jest elastyczny, miękki i ma jednorodną konsystencję identyczną z tkanką pacjenta. Jest niewidoczny i niewyczuwalny.
Zabieg polega na wstrzykiwaniu kwasu hialuronowego w określonych miejscach, głęboko ku tkance podskórnej, a w niektórych obszarach, takich jak żuchwa lub podbródek wkłucia muszą sięgać kości. W trakcie zabiegu występuje uczucie rozpierania w warstwie podskórnej, dlatego też zabiegi wykonuje się w znieczuleniu miejscowym lub podaje preparaty zawierające środek znieczulający. Bezpośrednio po zabiegu pacjent może wrócić do codziennego życia.
Bezpośrednio po zabiegu uzyskujemy efekt poprawy wyglądu twarzy, który utrzymuje się przez okres 18-24 miesięcy. Wchłaniający się stopniowo kwas hialuronowy zapewnia doskonałe nawilżenie okolicznych tkanek dając tym samym efekt wypoczętej i zdrowej skóry.
Metoda rewitalizacji skóry, przy użyciu preparatów zawierających stabilizowany kwas hialuronowy, substancje poprawiające mikrokrążenie, nawilżenie, odżywienie skóry oraz jej rozjaśnienie i ujędrnienie. Zabieg o dwukierunkowym działaniu – z jednej strony daje efekt liftingujący, z drugiej nawilżenie i rewitalizację skóry. Preparaty te mogą być podane osobom w każdym wieku, które chcą aby ich skóra miała naturalny, zdrowy i młody wygląd.
Zabieg polega na śródskórnym i/lub podskórnym wstrzyknięciu preparatów, które oddziałują pozytywnie na skórę przez wiele miesięcy dając efekt głębokiej rewitalizacji i nawilżenia. Zabieg jest metodą bezpieczną i komfortową. Preparat zawiera środek znieczulający, co minimalizuje dolegliwości bólowe związane z przeprowadzeniem zabiegu. Po zabiegu można bezpośrednio wrócić do codziennych zajęć. Do osiągnięcia optymalnego efektu zalecane są 3 zabiegi w odstępach 3-4 tygodniowych. Cykl zabiegów można powtórzyć po 6 miesiącach.
W zabiegach soft-liftingu zastosowanie znajdują preparaty:
Restylane Skinboosters efektywnie stymuluje odbudowę włókien kolagenowych nawilżając dogłębnie i długotrwale skórę. Dociera tam gdzie rozpoczyna się proces starzenia skóry. Sekretem jego działania i skuteczności jest stabilizowany kwas hialuronowy stworzony dzięki unikalnej, opatentowanej technologii NASHA. Charakteryzuje się on wysoką trwałością. Podany w głębokie warstwy skóry oddziałuje stymulująco na skórę przez wiele miesięcy dając efekt głębokiej rewitalizacji i nawilżenia. W efekcie skóra zyskuje sprężystość i jędrność.
Zabieg Restylane Skinboosters jest metodą bezpieczną i komfortową. Preparat zawiera środek znieczulający, co minimalizuje dolegliwości bólowe związane z przeprowadzeniem zabiegu.
Po zabiegu można bezpośrednio wrócić do codziennych zajęć. To, co sobie szczególnie cenią pacjenci to fakt, że rezultaty aplikacji preparatu są widoczne po jednym zabiegu. Najlepsze rezultaty uzyskuje się po 3-4 zabiegach.
Stosowany w zabiegach mezoterapii. Zawiera nieusieciowany kwas hialuronowy oraz glicerynę, w stężeniu najwyższym wśród dostępnych produktów do mezoterapii. Gliceryna zatrzymuje wodę, co wraz z kwasem hialuronowym intensyfikuje proces optymalnego nawilżenia skóry. Znakomicie nawilża skórę odwodnioną. Preparat może być stosowany przed opalaniem lub nawet po nim.
Jest preparatem przeznaczonym także do mezoterapii innych niż twarz okolic ciała, w tym szyi, dekoltu, dłoni, ramion, ud i pośladków.
Dla uzyskania optymalnego efektu zaleca się cykle trzech zabiegów, wykonywanych co 2-3 tygodnie.
Wyjątkowa, głęboka mezoterapia z aktywnym kompleksem peptydowym dla zmęczonej i wysuszonej skóry twarzy, szyi i rąk. Nawilża skórę i poprawia jej elastyczność już po pierwszym zabiegu. Peptydy obecne w preparacie pobudzają komórki skóry do syntezy kolagenu i elastyny, odpowiadających za jej napięcie, elastyczność i jędrność. Stymulują naturalne mechanizmy naprawcze i regeneracyjne organizmu. Są bezpieczne, nie wykazują właściwości alergizujących. Nieusieciowany kwas hialuronowy działa silnie nawilżająco.
Wyjątkowa, głęboka mezoterapia z aktywnym kompleksem peptydowym dla skóry pozbawionej blasku, z przebarwieniami. Wyrównuje koloryt, nawilża i rozjaśnia przebarwienia jak również działa przeciwstarzeniowo i silnie ujędrniająco. Efekty widoczne są już po pierwszym zabiegu.
Teosyal Radensity zawiera wysokiej jakości nieusieciowany kwas hialuronowy o właściwościach głęboko nawilżających oraz kompleks aminokwasów, który stymuluje wytwarzanie włókien kolagenu i elastyny, reguluje proces gojenia i odbudowy tkanek. Obecna witamina B6 niezbędna jest w metabolizmie komórek skóry, a miedź, cynk biorą udział w procesie syntezy DNA i powstawaniu nowych komórek. Dzięki tym procesom twarz zaczyna być pełna młodzieńczego blasku, gęstość skóry poprawia się, a jej elastyczność zwiększa się już w kilka dni po zabiegu. Spektakularne rozjaśnienie twarzy i zanik tzw. ciemnych obszarów daje optyczne odmłodzenie twarzy. Długotrwałe efekty utrzymują się dzięki odbudowaniu głębokiej struktury skóry.
Najlepsze efekty uzyskuje się wykonując 3 zabiegi co 3-4 tygodnie.
Metoda stosowana w leczeniu lub profilaktyce miejscowych zmian chorobowych skóry. Pozwala na odwrócenie lub zahamowanie wielu niekorzystnych zmian i stanowi wartościowy składnik medycyny Anti-Aging. Polega na wstrzykiwaniu śródskórnie, bezpośrednio w miejsca docelowe, niewielkich dawek substancji leczniczych. Koktajle mezoterapeutyczne zawierają w swoim składzie m.in. kwas hialuronowy, peptydy biomimetyczne, witaminy, mikroelementy, krzemionkę organiczną czy antyoksydanty. Kwas hialuronowy zapewnia prawidłowe nawodnienie skóry. Witaminy podawane bezpośrednio do skóry pobudzaja fibroblasty zwiększając produkcję kolagenu i hamują reakcje wolnorodnikowe. Gęste nakłuwanie skóry cienkimi igłami ma samo w sobie działanie stymulujące produkcję fibroblastów. W zależności od preparatu mezoterapia ma wielostronne działanie.
Iniekcje śródskórne wykonywane są przy użyciu bardzo cienkiej igły co 0,5-1,5 cm. Nakłucia są mało bolesne. Jeśli pacjent ma niski próg wrażliwości na ból, można zastosować znieczulenie miejscowe. Po zabiegu Anti-Aging stosuje się masaż, dzięki któremu wstrzykiwane w skórę składniki są równomiernie rozprowadzane. Działają one nawet miesiąc po zakończeniu zabiegów.
Już po pierwszym zabiegu widoczna jest poprawa wyglądu skóry. Najlepsze efekty osiąga się po wykonaniu od 2 do 6 zabiegów w odstepach 2 tygodniowych, w zależności od problemu i okolicy ciała poddawanej zabiegowi. W celu podtrzymania osiągniętego efektu zaleca się powtórzenie serii zabiegów w odstąpach corocznych. W mezoterapii stosujemy sprawdzone preparaty, m.in: CytoCare, StretchCare, CelluCare, Dermaheal HSR, SR, SB i LL, NCTF, R-fine, Restylane Vital i Vital Light, Princess Rich i inne.
Koncentrat płytek krwi (trombocytów) w niewielkiej objętości osocza, pozyskany w procesie wirowania krwi pobranej bezpośrednio od pacjenta przed zbiegiem. Aktywne trombocyty wydzielają ważne dla regeneracji komórek skóry czynniki wzrostu, które pobudzają procesy regeneracji skóry, m.in. stymulują namnażanie i dojrzewanie komórek naskórka, pobudzają syntezę macierzy międzykomórkowej, aktywują mikrokrążenie, pobudzają fibroblasty do produkcji kolagenu typu III, charakterystycznego dla młodej skóry. Dzięki tej innowacyjnej terapii możemy stworzyć swój indywidualny ,,eliksir młodości”. Jest to terapia naturalna, kompatybilna, bez ryzyka alergii czy innych reakcji immunologicznych.
Pobranie 6-9 ml krwi pacjenta do specjalnej próbówki z żelem separującym. Odwirowanie krwi w specjanej wirówce umożliwiające uzyskanie osocza bogatopłytkowego, a nastepnie aktywacja płytek krwi. Podanie śródskórne lub podskórne preparatu z zastosowaniem klasycznej techniki mezoterapii, liniowo wzdłuż zmarszczek lub w postaci maski.
Przebudowa tkanek zaczyna się już po 48 godzinach od pierwszego zabiegu, a pierwsze efekty widoczne są po 2 tygodniach. Poprawę napięcia, elastyczności, wypełnienie drobnych zmarszczek uzyskujemy po wykonaniu trzech zabiegów w schemacie 0-1-6 miesięcy. U większości pacjentów już po dwóch zabiegach widoczna jest poprawa kondycji włosów.
Urządzenie do automatycznego nakłuwania skóry przy pomocy pulsujacych igieł na określoną i kontrolowaną głębokość w zakresie od 0,5mm do 2,5mm.
Zabieg umożliwia także wprowadzenie substancji czynnych w głąb skóry, o właściwościach nawilżających, odżywczych, napinających, co zwiększa jego skuteczność.
Zabieg trwa około pół godziny. Wykonywany jest jednorazową głowicą wyposażoną w 12 sterylnych tytanowych, cienkich mikroigieł. Ból i dyskomfort pacjentów związany z nakłuwaniem skóry zredukowany jest do minimum. Bezpośrednio po zabiegu odczuwane są lekkie swędzenie i krótkotrwałe pieczenie. Przez najbliższe kilka dni widoczne może być zaczerwienienie i obrzęk na obszarze poddanym zabiegowi. Skóra może być lekko bolesna. Jest to normalna reakcja skóry na zabieg, która ustępuje samoistnie. Po zabiegu można wrócić do codziennych czynności. Unikać słońca i solarium przez 6 tygodni.
Widoczne są zazwyczaj po drugim lub trzecim zabiegu w cyklu, choć u niektórych osób widać je już po pierwszym zabiegu. Procesy zachodzące w skórze prowadzą do jej ujędrnienia, pogrubienia, zwężenia porów i zmniejszenia widocznych zmarszczek. Wprowadzone substancje czynne w głąb skóry podczas zabiegu zwiększają jego skuteczność.
Zabiegi złuszczająco – biostymulujące, które pozwalają na szybką odnowę skóry. Mogą być wykonywane w każdym wieku, gdyż zaspokajają różne potrzeby skóry. Można je wykonywać (po dobraniu odpowiedniego peelingu) w dowolnej porze roku, na wszystkich rodzajach skóry i na dowolnej partii ciała. W zależności od głębokości działania stosowanych substancji, peeling może być powierzchowny, średni lub głęboki. Im większa głębokość działania, tym większa stymulacja i naprawa skóry.
Zabieg polega na aplikacji jednej lub więcej substancji na odpowiednio przygotowaną skórę. Peelingi stosuje się według opracowanego dla każdego z nich protokołu postepowania, a rodzaj użytego peelingu jest uzależniony od problemu skóry. W celu osiągnięcia efektu leczniczego zabiegi powinny być powtarzane zwykle co 10-14 dni, a ich liczbę ustala lekarz w zależności od wskazań i rodzaju peelingu.
Natychmiastowe i widoczne działanie peelingu polega na płytszym lub głębszym złuszczeniu skóry, natomiast działanie długoterminowe powoduje regenerację skóry i produkcję nowego kolagenu.
Innowacyjna formuła połączenia 33% kwasu trójchlorooctowego, nadtlenku wodoru i 5% kwasu kojowego. Stanowi uzupełnienie innych zabiegów: mezoterapii, wypełniania czy mikronakłuwania. Charakteryzuje się małą inwazyjnością. Można go wykonywac o każdej porze roku – również latem.
Na skórę nakłada się produkt w postaci żelu, wmasowując kilka warstw jedna po drugiej. Na koniec zabiegu skórę zmywa się wodą. Czas trwania zabiegu to 10-15 minut. Zabieg jest bezbolesny. Po zabiegu nie występuje zaczerwienienie i intensywne łuszczenie się skóry.
Bezpośredni efekt to bardzo duże widoczne nawilżenie i napięcie skóry. Jest to doskonały zabieg poprawy bardzo wiotkiej skóry oraz redukcji płytkich przebarwień w obrębie twarzy. Bardzo dobre efekty uzyskuje się po jego zastosowaniu na świeże czerwone rozstepy.
Progresywny peeling, którego efety działania zależą od liczby nakładanych warstw. Peeling działa złuszczająco poprzez kwas retinolowy, a dzięki działaniu 3 innych składników: kwasu fitowego, kojowego i azelainowego blokuje syntezę melaniny usuwając istniejące przebarwienia i zapobiegając powstawaniu nowych, a także skutecznie lecząc trądzik.
Zabieg przeprowadzany jest w 4 fazach:
1 Faza: Pre-Peel – twarz oczyszcza się preparatem Pre-Peel Cleanser, zwierającym 20% kwas glikolowy, a nastepnie zmywa wodą
2 Faza: Peeling wstępny – powierzchowny peeling wykonany za pomocą produktu Alpha & Beta Complex Gel. Preparat pozostaje na twarzy do momentu uzyskania rumienia, a nastepnie jest zmywany wodą
3 Faza: Peeling – maska Yellow Peel nakładana jest na skórę twarzy co 20-30 minut, za każdym razem zmywana wodą, a czynność powtarzana jest 3 – 8 razy, uzyskując mniej lub bardziej intensywny rumień, w zależności od tego, czy wykonujemy peeling powierzchowny, średnio-głęboki, czy głęboki
4 Faza: Post-Peel – po zmyciu ostatniej warstwy skóra zostaje zabezpieczona preparatem Post Peel Recovery – kremem w postaci wazeliny, przywracajacym barierę hydrolipidową, zapewniajacym ochronę podrażnionej skórze.
Zaleca się powtarzanie zabiegu co 1 miesiąc. Długość okresu stosowania kuracji zależy od indywidualnych potrzeb pacjenta.
Efekty zależne są od liczby nakładanych warstw maski na skórę. W wyniku działania peelingu zwieksza się jędrność i napięcie skóry, spłycają się zmarszczki, usuwane są istniejace przebarwienia. Yellow Peel jest również skuteczny w leczeniu trądziku. Efekt aktywnego złuszczania skóry jest niewielki i wygląd cery bezpośrednio po zabiegu nie stanowi ograniczenia dla osób aktywnych zawodowo.
Peeling z kwasem migdałowym posiada działanie rewitalizujące, bakteriobójcze i odbarwiające. Doskonały na każdą porę roku oraz do każdego typu skóry. Nie zawiera substancji fotouczulających i nie powoduje przebarwień.
Daje natychmiastowy efekt oczyszczenia, wygładzenia i rozjaśnienia skóry już po pierwszym zabiegu. Najlepsze wyniki osiąga się stosując min. 4 zabiegi co 10-14 dni. Złuszczenie skóry jest niewielkie, utrzymuje się przez kilka dni, nie wyłącza pacjenta z życia codziennego.
Peeling TCA jest najsilniejszym kwasem organicznym stosowanym do zabiegów złuszczania naskórka. Jest jednym z najskuteczniejszych zabiegów na blizny, zmarszczki i przebarwienia skórne. Głębokie złuszczenie naskórka uzyskuje się po zastosowaniu kilku warstw peelingu. Po nałożeniu peelingu na skórę dochodzi do koagulacji białek naskórka, w postaci zbielenia skóry. W ciągu 3 -5 dni naskórek brązowieje i zaczyna się złuszczać, co może utrzymywać się do 2 tygodni. Po zabiegu mogą wystąpić hiperpigmentacja i obrzęk miejsca poddanego zabiegowi. Zalecana jest fotoprotekcja przez 4 – 5 miesięcy.
Peeling na bazie kwasu glikolowego połączonego z ekstraktem z rumianku, olejkami z prymuli, orchidei i hydrolysed colastin.
Wykazuje działanie ściągające, powodując redukcję zrogowaciałej warstwy naskórka, zmniejsza nadmiar łoju skórnego.
Nie powoduje podrażnienia i nadmiernego uczucia pieczenia po zabiegu.
Melanina jest barwnikiem skóry, produkowany w melanocytach, komórkach obecnych w naskórku. Nadmierne nagromadzenie melaniny powoduje powstanie brązowych lub brunatnych plam, szczególnie w okolicach odsłoniętych takich jak: twarz, dekolt, ręce, ramiona. Na powstanie plam barwnikowych wpływ mają: proces starzenia się skóry, nadmierna ekspozycja na światło słoneczne, skłonność osobnicza, hormony (ciąża, tabletki antykoncepcyjne) i stany zapalne skóry. Terapia depigmentacyjna Cosmelanem charakteryzuje się najwyższą skutecznością w likwidacji przebarwien na skórze.
Głównym wskazaniem do terapii są plamy o podłożu hormonalnym (melasma, chloasma) i posłoneczne.
Etap 1 W gabinecie lekarz, po oczyszczeniu i odtłuszczeniu skóry nakładana maskę z preparatu Cosmelan 1, z którą pacjent udaje się do domu i zmywa ją bieżącą wodą. Czas aplikacji maski wynosi 5-10 godzin i jest określany przez lekarza w zależności od typu skóry.
Etap 2 Kontynuacja leczenia w domu kremem Cosmelan 2, według schematu dobranego przez lekarza, co pozwala na skuteczne usunięcie przebarwień. Terapia ta musi trwać przynajmniej 3 miesiące. Skrócenie tego okresu może spowodować powrót do stanu wyjściowego, ponieważ leczenie nie eliminuje tendencji do hiperpigmentacji, ale jedynie ją przerywa. Konieczne będzie wtedy powtórzenie kuracji. Po zabiegu w ciągu pierwszych 2 dni, w przypadku cer wrażliwych, skóra może być zaczerwieniona, napięta, może być obecne pieczenie. Aby obniżyć dyskomfort można zwiększyć częstotliwość aplikacji kremem łagodzącym. Przez około 7-10 dni obecne jest złuszczanie skóry.
Wyraźna poprawa stanu skóry, rozjaśnienie przebarwień już pod koniec pierwszego tygodnia leczenia. W zależności od typu skóry leczenie przebiega z różną szybkością. Przy ciemnej skórze plamy znikają po 8-10 dniach. U osób o jasnej karnacji zanik plam jest obserwowany między 8-21 dniem. W 95 % przypadków intensywność zabarwienia plam ulega redukcji o 95%. Cosmelan oprócz tego, że likwiduje przebarwienia reguluje wydzielanie łoju, zwęża pory i dodaje skórze blasku. Po zakończeniu leczenia konieczne jest stosowanie odpowiednich filtrów przeciwsłonecznych z faktorem SPF 50.
Laser frakcyjny eCO2 firmy Lutronic jest skutecznym narzędziem umożliwiającym głęboką przebudowę skóry i stymulację procesu jej odnowy. Zasada działania lasera frakcyjnego polega na tworzeniu w skórze siatki bardzo wąskich, punktowych mikrouszkodzeń skóry, wywołanej impulsami laserowymi. Dzięki głowicy laserowej, która skanuje skórę impulsy laserowe dostarczane są w sposób równomierny z zachowaniem wysp nieuszkodzonej skóry między mikrouszkodzeniami, które umożliwiają szybki proces gojenia i przebudowy skóry. W wyniku działania lasera dochodzi do fototermolizy skóry i pobudzenia procesów jej naprawy w wyniku tworzenia nowych włókien kolagenowych i elastycznych. Efektem działania lasera jest głęboka przebudowa skóry, ze zwiększeniem jej elastyczności i napięcia (laserowy lifting skóry), zmniejszenie wiotkości skóry, spłycenie i redukcja zmarszczek, wygładzenie niedoskonałości skóry oraz ujednolicenie jej kolorytu (fotoodmłodzenie skóry). Precyzyjne dostosowanie gęstości wiązki laserowej oraz głębokości oddziaływania uzależnione od typu problemu skórnego i obszaru skóry, umożliwia osiągnięcie pożądanych efektów zabiegu i warunkuje optymalny czas gojenia.
Zabieg przeprowadzany jest w znieczuleniu miejscowym po nałożeniu kremu znieczulającego (np. EMLA) na okres 45-60 min lub po zastosowaniu nawiewu z zimnego powietrza skierowanego na obszar poddany działaniu lasera. Zastosowanie znieczulenia miejscowego powoduje, że zabieg jest praktycznie niebolesny. Pacjent może odczuwać jedynie niewielki dyskomfort o typie mrowienia lub pieczenia skóry, który może utrzymywać się kilka godzin po zabiegu. Zabieg wykonywany laserem frakcyjnym trwa do 30 minut. Po zabiegu skórę chłodzi się zimnym kompresem (Coldpack). Chłodzenie kontynuuje się przez 2-3 godziny po powrocie do domu. Bezpośrednio po zabiegu przez 1-2 godziny pacjent odczuwa dyskomfort podobny do reakcji po intensywnym opalaniu. Na skórze pojawia się zaczerwienienie i lekki obrzęk, które ustępują zwykle po 2-4 dniach.
Może pojawić się niewielkie i przejściowe zbrązowienie skóry, które ustępuje w ciągu kilku dni i jest związane z procesem usuwania uszkodzonych tkanek. Często występuje powierzchowne złuszczanie naskórka, trwające kilka dni po zabiegu, jest to efekt procesu jego odnowy. W miejscu mikrouszkodzeń skóry mogą pojawić się niewielkie strupki, które odpadają samoistnie po 3-4 dniach od zabiegu.
Długość regeneracji skóry uzależniona jest od właściwej pielęgnacji skóry po zabiegu oraz zastosowanych parametrów zabiegu. Zaleca się unikanie ekspozycji na słońce oraz intensywne nawilżanie i natłuszczenie skóry.
W trakcie jednego zabiegu uszkadza się nie więcej niż 15-20% powierzchni poddanego leczeniu obszaru skóry. Pierwsze efekty widoczne są już po kilku dniach od zabiegu. Poprawa jędrności skóry związana z tworzeniem nowego kolagenu widoczna jest po 2-3 tygodniach od zabiegu. Zabieg należy powtórzyć 2-3 razy, aby w pełni zregenerować skórę. Przerwa między zabiegami zwykle wynosi 4-5 tygodni i może ulec wydłużeniu. Ostateczny rezultat zabiegu osiągamy w ciągu 6 miesięcy po zakończonej terapii. Uważa się, że jeden zabieg frakcyjnym laserem ablacyjnym daje efekt porównywalny do 4-5 zabiegów nieablacyjnych. Efekty widoczne są znacznie wcześniej (po 1-2 zabiegach) niż przy metodzie nieablacyjnej, zwłaszcza w przypadku głębokich zmarszczek i nierówności skóry oraz przy znacznej wyjściowej wiotkości skóry. Efekt przebudowy skóry oraz intensywnej stymulacji syntezy kolagenu utrzymuje się do roku czasu od zakończenia terapii.
Przed zabiegiem należy dokładnie zmyć makijaż i usunąć owłosienie w obszarze zaplanowanego zabiegu. Zabieg wykonujemy na skórze bez świeżej opalenizny (co najmniej miesiąc od ostatniego opalania). Skóra jest znieczulana kremem EMLA przed zabiegiem. W razie uczulenia na leki miejscowo znieczulające należy o tym poinformować lekarza.
Wodniak jądra to pewnego rodzaju torbiel, owalny twór wypełniony płynem, otoczony osłonkami.
Powstaje na skutek nieprawidłowego zstępowania jąder do moszny, gromadzenia się płynu w niezarośniętym, przetrwałym wyrostku pochwowym otrzewnej.
Wodniak powrózka niesiennego powstaje w wyniku zamknięcia zarówno dystalnej jak i proksymalnej części wyrostka pochwowego otrzewnej tworząc torbiel w przebiegu naczyń jądrowych i nasieniowodu.
Wodniaki dzielą się na komunikujące i niekomunikujące:
Pomoc doraźna w nagłych przypadkach, szycie ran.
Zmiany skórne kwalifikowane są do usunięcia ze wskazań klinicznych, w każdym przypadku wystąpienia cech o charakterze złośliwym lub ze względów estetycznych. Każda zmiana skórna wymaga właściwego diagnozowania przed podjęciem decyzji o wyborze metody leczenia – wycięcia chirurgicznego zmiany lub usunięcia laserem CO2.
Jest najbezpieczniejszą metodą leczenia w każdym przypadku jakichkolwiek wątpliwości dotyczących zmiany. Zabieg przeprowadzany jest w znieczuleniu miejscowym, jest bezbolesny. Zmiana skórna po wycięciu wysyłana jest do badania histopatologicznego.
Do zabiegu wykorzystywany jest laser CO2.
Zabieg polega na celowaniu wiązki światła lasera w zmianę skórną. Energia lasera jest absorbowana przez tkankę, co prowadzi do jej odparowania.
Zabieg wykonuje się w znieczuleniu miejscowym.
Po wygojeniu rany należy przez kilka tygodni unikać opalania – mogą powstać przebarwienia.
Podstawową metodą leczenia jest zabieg chirurgiczny przeprowadzany w znieczuleniu ogólnym. Nie wszystkie rodzaje przepuklin wymagają leczenia w trybie natychmiastowym. W większości przypadków zawartość przepuklin udaje się odprowadzić z powrotem do jamy brzusznej. W przypadku przepukliny nieodprowadzanej przemieszczone narządy na stałe znajdują się w nowym miejscu. Jeśli tak się stanie tkanki, które uległy uwięźnięciu, mogą zostać uszkodzone na skutek niedokrwienia. Szybko narasta ból w okolic pachwiny jak i ból całego brzucha. Jedyną metodą leczenia uwięźniętej przepukliny jest natychmiastowy zabieg chirurgiczny. Przepuklina pępkowa u większości dzieci zamyka się samoistnie do 2 roku życia.
Terapia uciskowa przy zastosowaniu wyrobów medycznych o zmiennym ucisku , klinicznie przebadanych , szwajcarskiej firmy Sigvaris.
Wyroby te łączą medycznie udowodnioną skuteczność z najbardziej atrakcyjnym wizerunkiem oraz wygodą.
Terapia uciskowa przy zastosowaniu wyrobów medycznych o zmiennym ucisku , klinicznie przebadanych , szwajcarskiej firmy Sigvaris.
Wyroby te łączą medycznie udowodnioną skuteczność z najbardziej atrakcyjnym wizerunkiem oraz wygodą.

